
CASO CLÍNICO
Síndrome de Tolosa-Hunt y COVID-19: a propósito de un caso
Marianela Dorronsoro, Erna Giagante
Megavisión: Centro Privado de Oftalmología, Bahía Blanca, Buenos Aires, Argentina.
Recibido: 16 de diciembre de 2021.
Aprobado: 25 de febrero de 2022.
Autor corresponsal
Dra. Marianela Dorronsoro
marianeladorronsoro@gmail.com
Oftalmol Clin Exp (ISSNe 1851-2658)
2022; 15(2): e204-e210.
Resumen
Objetivo: Describir un caso de síndrome de Tolosa-Hunt y COVID-19.
Descripción: Paciente masculino de 73 años de edad, hipertenso, que consultó por presentar cefalea y dolor periorbitario izquierdo de gran intensidad, de 10 días de evolución y diplopía binocular de 7 días de evolución. Al examen oftalmológico se constató exotropía en posición primaria de la mirada asociada a blefaroptosis y limitación a la aducción de ojo izquierdo, pupilas isocóricas, reflejos fotomotor y consensual conservados, hallazgos compatibles con una parálisis incompleta del III par craneal izquierdo sin compromiso pupilar. Los exámenes de laboratorio fueron normales, excepto la RT-PCR para SARS-CoV-2 que fue positiva. La resonancia magnética de encéfalo y órbitas mostró un sutil realce asimétrico en el seno cavernoso anterior, fisura orbitaria superior y ápice orbitario. Se instauró tratamiento con corticoides orales con buena respuesta.
Conclusión: Definir el síndrome de Tolosa-Hunt entre las numerosas causas de oftalmoplejía dolorosa es un desafío diagnóstico que requiere descartar etiologías más frecuentes, algunas de ellas de mayor gravedad. Dada la actual situación de pandemia, y teniendo en cuenta las diversas manifestaciones clínicas asociadas al COVID-19, el estudio de esta entidad debe incluir la infección por SARS-CoV-2 así como el antecedente de vacunación contra él para poder aclarar todavía más los potenciales fenómenos posinfecciosos o autoinmunes.
Palabras clave: síndrome de Tolosa-Hunt, oftalmoplejía dolorosa, COVID-19.
Tolosa-Hunt syndrome and COVID-19: report of a case
Abstract
Objetive: To describe a case of Tolosa-Hunt síndrome (THS) and COVID-19.
Clinical case: 73-year-old male patient, hypertensive, presenting severe headache and left periorbital pain of ten days of evolution and binocular diplopía of seven days of evolution. Ocular examination revealed exotropia in primary gaze position associated with blepharoptosis and adduction limitation of the left eye, isochoric pupils, preserved photomotor and consensual reflexes, findings compatible with incomplete pupil-sparing left third cranial nerve palsy. Laboratory exams were normal, except RT-PCR for SARS-CoV-2 which was positive. Brain and orbits MRI revealed a subtle asymmetric enhancement in the anterior cavernous sinus, superior orbital fissure and orbital ápex. Oral corticosteroid therapy was started obtaining good response.
Conclusion: Defining THS among the numerous causes of painful ophthalmoplegia is a diagnostic challenge and the most frequent causes —some of them more severe— must be ruled out. Given the current pandemic situation and considering the different clinical manifestation associated with COVID-19, the study of this disorder must include SARS-CoV-2 infection as well as history of vaccination against it to further clarify potential post-infectious or autoimmune phenomena.
Key words: Tolosa-Hunt syndrome, painful ophthalmoplegia, COVID-19.
Síndrome de Tolosa-Hunt e COVID-19: sobre um caso
Objetivo: Descrever um caso de síndrome de Tolosa-Hunt e COVID-19.
Descrição: Paciente do sexo masculino, 73 anos, hipertenso, que consultou por cefaleia e dor periorbitária esquerda de grande intensidade, de 10 dias de evolução e diplopia binocular de 7 dias de evolução. O exame oftalmológico revelou exotropia na posição primária do olhar associada à blefaroptose e limitação da adução do olho esquerdo, pupilas isocóricas, reflexos consensuais e fotomotores preservados, achados compatíveis com paralisia incompleta do terceiro nervo craniano esquerdo sem comprometimento pupilar. Os exames laboratoriais foram normais, exceto RT-PCR para SARS-CoV-2, que foi positivo. A ressonância magnética do encéfalo e das órbitas mostrou sutil realce assimétrico no seio cavernoso anterior, fissura orbital superior e ápice orbitário. O tratamento com corticosteroides orais foi estabelecido com boa resposta.
Conclusão: Definir a síndrome de Tolosa-Hunt entre as inúmeras causas de oftalmoplegia dolorosa é um desafio diagnóstico que requer a exclusão de etiologias mais frequentes, algumas delas mais graves. Dada a atual situação de pandemia, e tendo em conta as várias manifestações clínicas associadas à COVID-19, o estudo desta entidade deverá incluir a infeção por SARS-CoV-2 bem como um historial de vacinação contra a mesma de forma a esclarecer melhor o potencial pós-infeccioso ou fenômenos autoimunes.
Palavras-chave: Síndrome de Tolosa-Hunt, oftalmoplegia dolorosa, COVID-19.
Introducción
El síndrome de Tolosa-Hunt (STH) es una enfermedad rara caracterizada por oftalmoplejía dolorosa causada por una inflamación granulomatosa idiopática del seno cavernoso, fisura orbitaria superior y/u órbita1.
La oftalmoplejía dolorosa hace referencia al dolor periorbitario o hemicraneal acompañado de parálisis de uno o más nervios oculomotores ipsilaterales, parálisis oculosimpática (síndrome de Horner) y/o trastornos sensitivos en los territorios de inervación de las ramas oftálmica y ocasionalmente maxilar del nervio trigémino2-3.
La incidencia estimada del STH es de aproximadamente un caso por millón por año. No tiene predilección por sexo, etnia ni región geográfica. La edad promedio de aparición es de 41 años, siendo inusual verlo en los jóvenes. Aunque suele ser unilateral, cualquier lado puede verse afectado y ha habido reportes de casos de afectación bilateral (alrededor del 5%)4.
El diagnóstico del STH se basa en los criterios definidos por la Sociedad Internacional de Cefalea (IHS, por sus siglas en inglés) (tabla 1)5. Es un diagnóstico de exclusión que requiere descartar otras causas de oftalmoplejía dolorosa tales como patología vascular, tumoral, inflamatoria, infecciosa y traumática2. La resonancia magnética (RM) de encéfalo y órbitas es el estudio de neuroimagen de elección. Clásicamente muestra un engrosamiento del seno cavernoso debido a la presencia de tejido blando anormal que es isointenso en T1, iso o hipointenso en T2 y realza con contraste. Sin embargo, estos hallazgos son inespecíficos ya que también pueden observarse hallazgos similares en sarcoidosis, meningioma, linfoma, etc6. La mejoría clínica y radiológica tras la prueba diagnóstica con corticoides es de gran importancia al momento de establecer el diagnóstico, aunque existen patologías como los linfomas y las vasculitis que pueden presentar el mismo comportamiento con los esteroides7.
El COVID-19, producido por el nuevo coronavirus (SARS-CoV-2) y declarado enfermedad pandémica por la Organización Mundial de la Salud el 11 de marzo de 2020, es una infección cuyo espectro clínico puede variar desde un estado asintomático hasta un síndrome de dificultad respiratoria aguda y disfunción multiorgánica. Actualmente se conoce que puede afectar a casi todos los órganos del cuerpo, incluidos los sistemas cardiovascular, neurológico y gastrointestinal. Han sido comunicadas múltiples manifestaciones oftalmológicas, entre ellas parálisis oculomotoras (POM)8-9, motivo por el cual el objetivo de este trabajo fue investigar la presencia de infección por SARS-CoV-2 en un paciente con presunto diagnóstico de STH a pesar de no presentar otros signos o síntomas sistémicos de COVID-19.
Tabla 1. Criterios de diagnóstico del síndrome de Tolosa-Hunt de la ICHD-3.

Caso clínico
Paciente masculino de 73 años de edad, con antecedentes de HTA en tratamiento con losartán, que consultó por presentar cefalea y dolor periorbitario izquierdo de gran intensidad que no cedían con analgésicos comunes, de 10 días de evolución y diplopía binocular de 7 días de evolución.
Al examen oftalmológico se constató una AV de 10/10 con corrección en ambos ojos, visión cromática conservada, exotropía en posición primaria de la mirada (PPM) asociada a blefaroptosis y limitación a la aducción de ojo izquierdo (OI), diplopía binocular horizontal, pupilas isocóricas, reflejos fotomotor y consensual conservados, hallazgos compatibles con una parálisis incompleta del III par craneal izquierdo, sin compromiso pupilar (fig. 1). Además, se observó catarata cortical incipiente bilateral, sínquisis centellante en OI, presión intraocular y fondo de ojo normales en ambos ojos.

Figura 1. Limitación a la aducción y blefaroptosis de OI. Exotropía en PPM.
Se solicitó análisis de sangre encontrándose hemograma, glucemia, uremia, proteína C funcional y TSH normales; anticuerpos anti-DNA, ANA, ANCA y ACRA negativos; el examen del líquido cefalorraquídeo (LCR) fue normal; pero se obtuvo la reacción en cadena de la polimerasa con transcriptasa reversa (RT-PCR) para SARS-CoV-2 de hisopado nasofaríngeo positiva.
Se indicó RM de encéfalo y órbitas, con contraste, que evidenció un sutil realce asimétrico en el seno cavernoso anterior, fisura orbitaria superior y ápice orbitario (fig. 2).
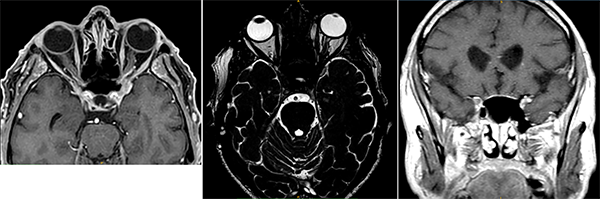
Figura 2. RM de encéfalo y órbitas.
Se instauró tratamiento con metilprednisolona oral 50 mg/día, obteniendo una remisión completa del cuadro (fig. 3). La dosis de los corticoides se descendió gradualmente hasta suspenderlos a los 3 meses de tratamiento. El paciente permaneció asintomático y sin remisiones en los controles posteriores, habiendo sido el último control a los 8 meses del inicio del cuadro.
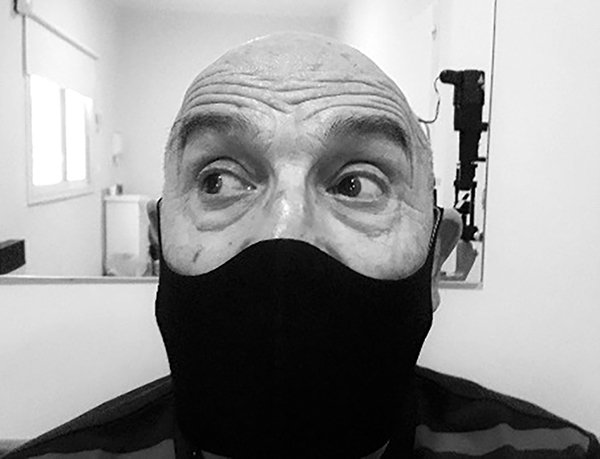
Figura 3. Mejoría de la aducción del OI.
Discusión
Uno de los síntomas característicos del STH es el dolor, que puede describirse como agudo, punzante, terebrante e intenso. Suele ser periorbitario e irradiarse a la región retroorbitaria, frontal y temporal. Sin tratamiento el dolor puede durar hasta 8 semanas. La oftalmoplejía comienza al mismo tiempo o dentro de las 2 semanas de la aparición del dolor. Los nervios oculomotores pueden afectarse en diferentes combinaciones, siendo el III par craneal el más comúnmente afectado (80%), seguido por el VI par craneal (70%) y el IV par craneal (29%). La rama oftálmica del V par craneal se afecta en el 30% de los casos. También puede comprometerse la inervación simpática (20%) o parasimpática de la pupila. Hay reportes de afectación del nervio óptico, las ramas maxilar y mandibular del V par craneal, y el VII par craneal que sugieren una extensión del proceso patológico más allá del seno cavernoso2, 4. En este paciente el dolor periorbitario —que era muy intenso (no permitía el descanso nocturno) y no cedía con analgésicos comunes— comenzó 3 días antes que la oftalmoplejía, la que se manifestó como una parálisis incompleta del III par craneal, sin compromiso pupilar, ipsilateral al dolor.
El STH generalmente no tiene ningún otro compromiso neurológico o sistémico. Algunos estudios informan náuseas y vómitos que probablemente se deban al dolor intenso que experimenta el paciente y tienden a resolverse con el control del dolor4.
El diagnóstico del STH se basa en los criterios propuestos por la IHS. Es un diagnóstico de exclusión que requiere descartar otras causas de oftalmoplejía dolorosa (tabla 2) a través de la clínica, de los exámenes de laboratorio (hemograma completo, VSG, proteína C reactiva, glucemia, ECA, ANCA, ANA, anti-DNA, análisis del LCR) y de las neuroimágenes. En la etapa aguda de la enfermedad puede observarse leucocitosis, VSG y proteína C reactiva elevadas. La RM es útil tanto para confirmar el diagnóstico del STH como para excluir otros diagnósticos diferenciales2, 4.
Los corticoides son el tratamiento de elección para el STH dada su fisiopatología inflamatoria, teniendo utilidad diagnóstica y terapéutica. Sin embargo, la dosis óptima, la duración del tratamiento y la vía de administración no han sido bien definidas. Un régimen razonable es una terapia inicial de corticoides a altas dosis (1 mg/kg) con una reducción gradual durante 3 a 4 meses o más en algunos casos. La excelente respuesta al tratamiento se evidencia por la reducción o desaparición del dolor en las primeras 24 horas de iniciado el tratamiento. Si bien el dolor orbitario mejora rápidamente, no está claro si los corticoides aceleran la recuperación de la oftalmoplejía o mejoran su recuperación final2, 4.
Tabla 2. Diagnóstico diferencial de la oftalmoplejía dolorosa.
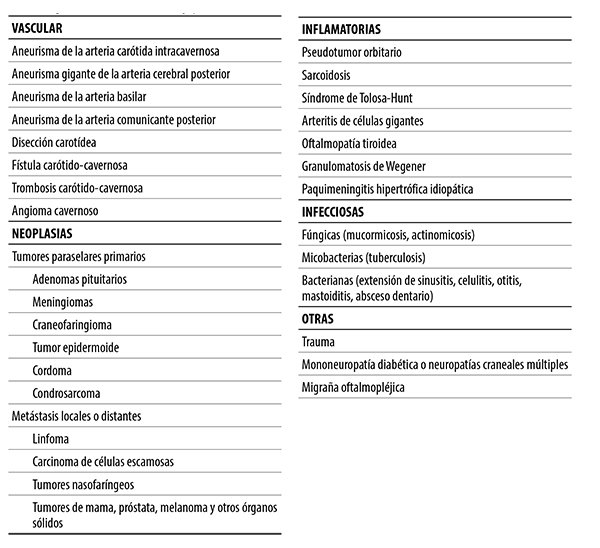
Un pequeño porcentaje de pacientes requerirá inmunosupresión con otros agentes. Las recurrencias tienden a ocurrir entre el 40% y el 50% de los casos2, 4.
Como se mencionó anteriormente, hoy se sabe que el COVID-19 puede afectar a casi todos los órganos del cuerpo. Sin embargo, el espectro completo de la enfermedad aún no se ha descifrado. La prevalencia de manifestaciones oftalmológicas en los pacientes con COVID-19 varía del 2% al 32%. Entre ellas, la conjuntivitis es la más frecuente. Dentro de las manifestaciones neurooftalmológicas se han reportado POM presentadas de forma aislada o formando parte de un síndrome de Miller-Fisher, con ataxia e hiporreflexia. El VI par craneal fue el más comúnmente afectado seguido por el III par craneal. La mayoría de POM aisladas se resolvió espontáneamente en 2 a 6 semanas. Al parecer se deben a una respuesta inmune aberrante desencadenada por la infección viral8-9. No obstante, no se han reportados casos de STH asociados al COVID-19; solo se informó un caso tras la vacunación contra el mismo10.
A modo de conclusión, en nuestro paciente el COVID-19 podría ser coincidente con el STH idiopático o tener una relación causal. Dada la rareza de este síndrome será de utilidad saber si existe una mayor incidencia de casos asociados con la infección de SARS-CoV-2 o posvacunación para poder dilucidar aun más sus potenciales fenómenos postinfecciosos o autoinmunes.
Referencias
1. Abdelghany M, Orozco D, Fink W, Begley C. Probable Tolosa-Hunt syndrome with a normal MRI. Cephalalgia 2015; 35: 449-452.
2. Gladstone JP, Dodick DW. Painful ophthalmoplegia: overview with a focus on Tolosa-Hunt syndrome. Curr Pain Headache Rep 2004; 8: 321-329.
3. Podgorac A, Zidverc-Trajković J, Jovanović Z et al. Tolosa-Hunt syndrome: is it really necessary to show granuloma? The report on eight cases. Vojnosanit Pregl 2017; 74: 287-293.
4. Amrutkar C, Burton EV. Tolosa Hunt syndrome. En: StatPearls [en línea]. Treasure Island, FL: StatPearls Publishing, 2021 Aug 11. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK459225/.
5. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition. Cephalalgia 2018; 38: 1-211.
6. Cakirer S. MRI findings in Tolosa-Hunt syndrome before and after systemic corticosteroid therapy. Eur J Radiol 2003; 45: 83-90.
7. Martínez D, Casasco J, Pendre N et al. Síndrome de Tolosa Hunt. Rev Argent Neuroc 2010; 24: 111-115.
8. Sen M, Honavar SG, Sharma N, Sachdev MS. COVID-19 and eye: a review of ophthalmic manifestations of COVID-19. Indian J Ophthalmol 2021; 69: 488-509.
9. Pérez-Bartolomé F, Sánchez-Quirós J. Ocular manifestations of SARS-CoV-2: literature review. Arch Soc Esp Oftalmol (Engl Ed) 2021; 96: 32-40.
10. Chuang TY, Burda K, Teklemariam E, Athar K. Tolosa-Hunt syndrome presenting after COVID-19 vaccination. Cureus 2021; 13: e16791.